Coronavirus : Comment se remet-on d'un traitement en soins intensifs après une infection à Covid-19 ?
Crédit photo, Reuters
- Author, Par Pablo Uchoa
- Role, BBC World Service
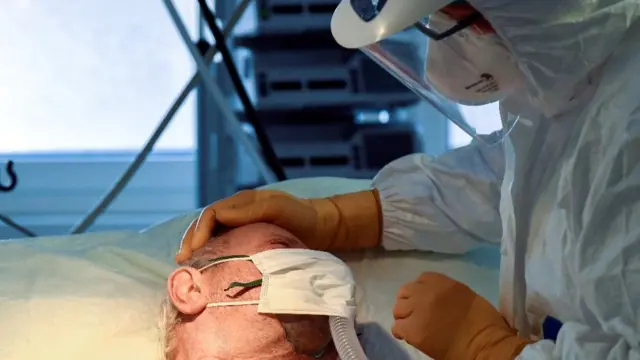
Un nombre inhabituellement élevé de personnes est admis en soins intensifs dans les hôpitaux à cause de Covid-19.
Dans l'unité de soins intensifs d'un hôpital, la lutte pour la survie se fait à l'aide de machines sophistiquées qui aident les patients à respirer, leur injectent des médicaments dans le corps et assurent d'autres fonctions de base.
Comme il n'existe actuellement aucun traitement éprouvé contre les coronavirus, la base des soins aux patients en situation de détresse respiratoire consiste à faire parvenir suffisamment d'oxygène dans leurs poumons pendant que le système immunitaire combat le virus.
Mais normalement, ce n'est que le début de leur guérison, selon les experts.
Le parcours d'un patient qui a répondu avec succès à un traitement en soins intensifs et qui peut sortir de l'hôpital est complexe et peut parfois prendre des années, et les cicatrices psychologiques peuvent être profondes.
Apprendre à respirer
Après un long séjour dans une unité de soins intensifs (USI ou ITU), il est courant que les patients aient besoin de physiothérapie pour réapprendre à marcher ou même à respirer.
Ils peuvent développer une psychose et être marqués par des troubles de stress post-traumatique.

Crédit photo, Getty Images
Et plus longtemps aura duré leur traitement, plus il leur faudra du temps pour se sentir à nouveau eux-mêmes.
"Si vous vous retrouvez à l'UIT, c'est une expérience qui change la vie. Même si vous vous rétablissez, le contrecoup est énorme", explique le Dr David Hepburn, consultant en soins intensifs au Royal Gwent Hospital du Royaume-Uni.
"Lorsque nos patients se réveillent, ils sont si faibles qu'ils ne peuvent pas s'asseoir sans aide. Beaucoup ne peuvent pas lever ne serait ce que leurs bras en raison d'une profonde faiblesse".
Si le traitement a nécessité qu'ils soient intubés et alimentés par des sondes, ils peuvent également avoir des problèmes d'élocution et de déglutition.
"Certains souffrent de stress post-traumatique et de problèmes cognitifs", a ajouté le Dr Hepburn sur Twitter.
"Ils s'améliorent avec le temps, mais cela peut prendre un an et ils peuvent avoir besoin d'une armée de physiothérapeutes, d'orthophonistes, de psychologues et de personnel infirmier pour leur faciliter la tâche".

Crédit photo, Getty Images
Le temps passé dans l'unité de soins intensifs proprement dite n'est peut-être que la partie émergée de l'iceberg de tous les problèmes de santé qui devront être pris en charge à long terme, explique l'expert.
"Les quelques semaines passées sous respirateur ne sont qu'une petite partie dans l'ensemble du processus".

- TOUT SAVOIR SUR LE CORONAVIRUS
- Qu'est-ce qu'un respirateur et pourquoi est-ce important?
- Coronavirus: quel est le risque pour les hommes de plus de 50 ans ?
- Coronavirus: comment se protéger
- L'Union Africaine au secours des africains basés en Chine.
- A cause du coronavirus, les prix des faux médicaments grimpent
- L’efficacité de la chloroquine contre le coronavirus est-elle prouvée ?

Psychose des soins intensifs
La psychose ou la démence à la sortie des soins intensifs est également fréquent et on estime que cela touche entre un quart et un tiers des patients des unités de soins intensifs.
Le journaliste britannique David Aaronovitch s'est entretenu avec la BBC au sujet du réveil en soins intensifs, après avoir été mis sous sédatif pour les besoins d'un traitement contre la pneumonie en 2011.
"Franchement, je suis devenu de plus en plus furieux. J'ai souffert d'hallucinations auditives - je pensais pouvoir entendre les conversations, ce qui n'était évidemment pas le cas", a-t-il déclaré.
"Je pensais qu'il m'arrivait des choses qui étaient en fait le fruit de mon imagination. Peu à peu, j'en suis venu à croire que le personnel m'avait transformé en zombie. Et que finalement, ils avaient décidé de me manger."
Aaronovitch a ajouté : "et donc, j'ai passé trois ou quatre jours dans la terreur la plus profonde de toute ma vie."

Par la suite, il a découvert qu'un grand nombre de personnes vivent des expériences similaires - le phénomène est décrit depuis les années 60 chez les patients en soins intensifs.
Les chercheurs ont de nombreuses explications pour cette affection, notamment la maladie elle-même, les conséquences du manque d'oxygène sur le cerveau, les médicaments utilisés pour tranquilliser et soulager les patients, et même la privation de sommeil après l'arrêt des sédatifs.
Mais, selon M. Aaronovitch, on parle encore peu de la psychose aux soins intensifs, car les patients craignent d'être rejetés ou traités comme des fous.
Lire aussi:
Rentrer à la maison
Même si le personnel médical est calme et bien formé, les unités de soins intensifs sont des endroits stressants.
"Lorsque vous pensez au genre d'objets utilisées pour la torture, vous ferez l'expérience de la plupart en soins intensifs", explique Hugh Montgomery, professeur de médecine en soins intensifs à l'University College London (UCL) et au Whittington Hospital, à Londres.
Dans un entretien avec le Guardian, il décrit comment les patients sont souvent nus et exposés.
Ils entendent constamment des bruits angoissants, leur sommeil est perturbé par les procédures médicales et l'administration de médicaments pendant la nuit, et ils ressentent un inconfort et une désorientation.
Ils peuvent aussi parfois se sentir confus ou menacés, et même avoir peur.

Crédit photo, Getty Images
Il n'est donc pas étonnant qu'en rentrant chez eux après un séjour en soins intensifs, les patients et même leur famille développent un stress post-traumatique.
Ils peuvent avoir des troubles du sommeil ou ne pas se souvenir d'avoir séjourné dans une unité de soins intensifs.
Le service national de santé britannique recommande aux familles de tenir un journal de l'USI afin que les patients puissent lentement donner un sens à leur expérience au fur et à mesure de leur rétablissement.
De plus, l'impact physique de l'utilisation de machines pour exécuter les fonctions de base du corps signifie qu'ils devront faire un long travail pour que le corps retrouve ses automatismes, et les patients seront susceptibles de souffrir d'atrophie et de la faiblesse musculaires.
Une étude menée par l'université Johns Hopkins aux États-Unis a révélé que pour chaque jour passé aux soins intensifs, les patients perdaient entre 3 et 11 % de leur force musculaire au cours des deux années suivantes.
Une longue convalescence
Pour de nombreux patients atteints de Covid-19, le fait d'être mis sous un respirateur qui prend automatiquement en charge leurs poumons signifie qu'ils auront besoin d'encore plus de temps pour revenir à la normale.
Un respirateur, également appelé appareil respiratoire, aide les personnes à faire entrer de l'oxygène dans les poumons - et à en faire sortir du dioxyde de carbone - lorsqu'elles ne peuvent pas le faire seules.
Pour qu'il fonctionne, les patients doivent avoir un tube placé dans leur bouche ou leur nez, pendant qu'ils sont sous sédatif.
Certains peuvent avoir besoin d'une intervention chirurgicale pour insérer le tube directement dans la trachée - une procédure invasive qui peut compliquer encore plus la récupération.
Selon une étude réalisée en Angleterre, au Pays de Galles et en Irlande du Nord, les patients admis dans les unités de soins intensifs y passent quatre à cinq jours, d'après le dernier rapport en date du 4 avril.
Sur les 2 249 patients pour lesquels des données étaient disponibles, seuls 15 % de ceux qui avaient passé du temps dans des unités de soins intensifs ont guéri.

Le même nombre de patient est décédé, tandis que la majorité - environ 1 600 - est restée sous soins intensifs.
Mais les statistiques doivent être lues avec prudence, car les taux de guérison et de survie varient d'un pays à l'autre.
Un rapport britannique a révélé que 67 % des patients ayant reçu une "assistance respiratoire avancée" sont décédés. Une étude réalisée en Chine a indiqué que seuls 14 % des patients avaient survécu après avoir été mis sous respirateur.
Une approche graduelle
Hylton Murray-Phillipson, 61 ans, a été mis sous respirateur après avoir souffert de graves symptômes de Covid-19.
Il a également été alimenté par un tube et a perdu 15% de son poids. Après avoir quitté l'hôpital, il a dû réapprendre à marcher.
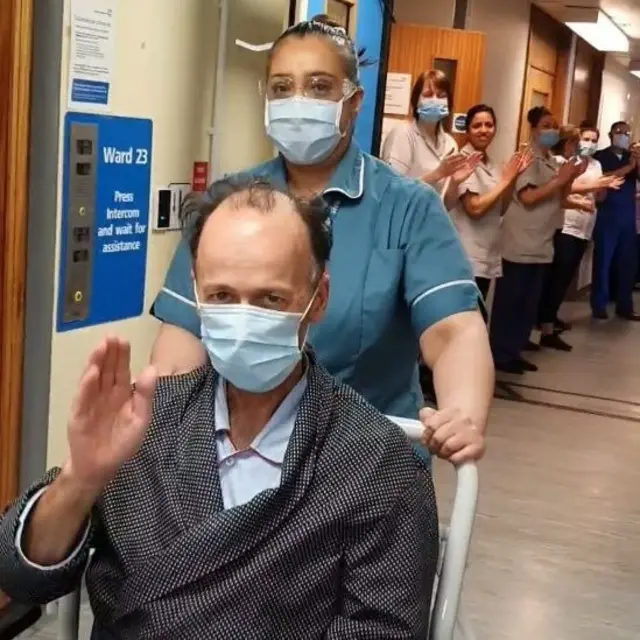
Crédit photo, PA
Murray-Phillipson a décrit sa convalescence comme un processus, "étape par étape".
"S'asseoir sur une chaise pendant trois heures et ne pas être sur le dos, en appelant à l'aide, c'était fantastique", a-t-il déclaré à la BBC.
Une vidéo de sa sortie de l'infirmerie de Leicester montre le personnel médical lui faisant une haie d'honneur alors qu'il quitte le service en fauteuil roulant.
Il se dit reconnaissant d'avoir eu "une seconde chance" de vivre et a appris à apprécier des choses qu'il considérait auparavant comme allant de soi.
"Le gazouillis des oiseaux, les jonquilles, le ciel bleu. Quand j'étais à l'hôpital, je rêvais de toasts et de confiture, des choses que l'on considère normalement comme allant de soi", a-t-il dit.
"Finalement [on m'a donné] la nourriture liquide, et ensuite, oh mon Dieu, une soupe de poireaux et de pommes de terre!"
"[J'ai eu l'impression] que je pourrais en manger pour le reste de ma vie."